Pubblicata la nuova edizione del rapporto Health at a Glance. Insieme ai dati economici e sanitari l’Ocse dedica quest’anno una particolare attenzione all’impatto del Covid sui sistemi sanitari rilevando come “malgrado si parli molto di come la spesa sanitaria si configuri come un investimento piuttosto che come un costo, le decisioni politiche prese prima dell’arrivo di questa crisi non si sono in realtà allineate in maniera significativa a questa visione”. IL RAPPORTO.
“La più grande e più grave pandemia dell’ultimo secolo”. A sancirlo nel suo ultimo rapporto sullo stato della salute e della sanità è l’Ocse con la nuova edizione appena pubblicata di Health at a Glance che ogni anno raccoglie statistiche economiche e medico sanitario dei paesi aderenti offrendo un panorama esaustivo della realtà dei loro servizi sanitari.
Qui di seguito pubblichiamo integralmente il summary report curato dalla stessa Ocse e in un altro articolo, un approfondimento sulla spesa sanitaria che vede l’Italia sempre in coda, con una spesa sanitaria (pubblica e privata) procapite che, a parità di potere d’acquisto, si attesta nel 2019 a 2.473 euro (a fronte di una media Ocse di 2.572 euro) con un gap vertiginoso rispetto ad alcuni Paesi di riferimento come Francia e Germania che, rispettivamente, segnano valori di spesa sanitaria procapite di 3.644 euro e 4.504 euro.
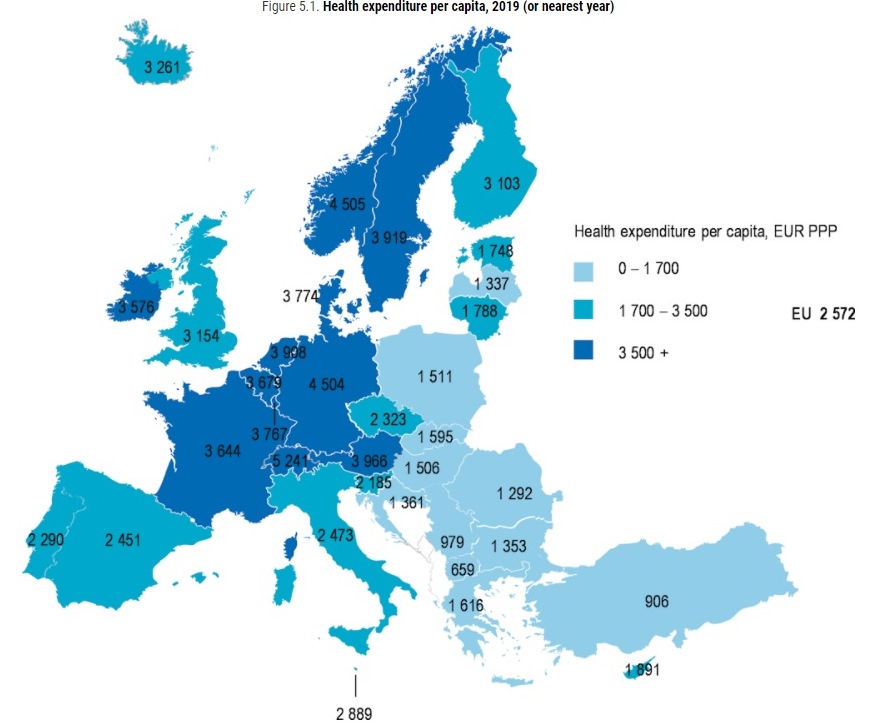
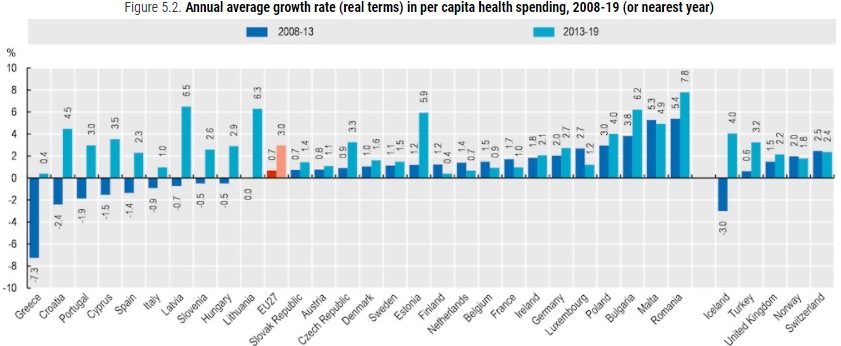
Da sottolineare inoltre che l’Italia è tra i pochi Paesi della UE ad aver tagliato al sua spesa sanitaria negli anni post crisi 2008 per iniziare a risalire la china solo dal 2013.
Health at a Glance: Europe 2020 – La sintesi
Nel corso del 2020, l’epidemia da COVID-19 si è diffusa a tal punto da diventare la pandemia più grave dell’ultimo secolo. La crisi sanitaria originata dalla pandemia ha causato a sua volta una grave crisi economica, che avrà conseguenze importanti sul benessere presente e futuro delle persone e della società. Lo shock sanitario causato dal COVID-19 ha messo in luce le varie fragilità latenti dei nostri sistemi sanitari ancor prima dell’inizio dell’epidemia.
Malgrado si parli molto di come la spesa sanitaria si configuri come un investimento piuttosto che come un costo, le decisioni politiche prese prima dell’arrivo di questa crisi non si sono in realtà allineate in maniera significativa a questa visione. La spesa sanitaria è ancora concentrata prevalentemente sugli interventi curativi, mentre la medicina preventiva rimane in larga parte insufficientemente finanziata.
L’impatto sconcertante che il COVID-19 ha avuto sulla nostra società e sull’ economia ha quindi riportato bruscamente il tema della salute pubblica al centro dell’agenda politica. La mortalità del COVID-19 riflette un chiaro gradiente sociale, un’ulteriore, triste testimonianza dell’assoluta importanza dei determinanti sociali della salute.
La pandemia da COVID-19 ha evidenziato la necessità impellente di inserire la resilienza dei sistemi sanitari fra le dimensioni chiave di valutazione della performance dei sistemi sanitari, alla stregua dell’accessibilità, della qualità delle cure e dell’efficienza.
La resilienza dei sistemi sanitari di fronte al COVID-19
Alla fine di ottobre 2020, oltre 7 milioni di persone sono state contaminate e 220 000 sono decedute a causa del COVID-19 nei Paesi dell’UE, in Islanda, Norvegia, Svizzera e nel Regno Unito. Durante la prima ondata della pandemia, il virus ha colpito particolarmente alcuni Paesi dell’Europa occidentale – in particolare il Belgio, la Francia, l’Italia, i Paesi Bassi, la Spagna, il Regno Unito e la Svezia. Tuttavia, a partire dall’ agosto 2020, il virus ha iniziato a diffondersi più ampiamente in tutto il resto d’Europa.
Alcuni Paesi sono riusciti a minimizzare l’impatto sanitario ed economico del COVID-19
In questo momento è difficile fornire una valutazione complessiva delle risposte dei Paesi al COVID-19 è difficile, dato che la pandemia è ancora molto attiva in tutto il mondo. I Paesi europei hanno lottato in varia misura per rispondere alle prime due ondate della pandemia, rispettivamente durante la primavera e l’autunno del 2020.
Durante i primi mesi della crisi, molti Paesi hanno riscontrato difficoltà ad aumentare la loro disponibilità di mascherine protettive ed altri dispositivi di protezione individuale. La maggior parte dei Paesi si è inoltre imbattuta in difficoltà ad ampliare la propria capacità di effettuare test diagnostici, che a sua volta ha posto un freno all’efficacia delle loro strategie di testing, tracciamento e contatto.
Questa situazione ha lasciato i Paesi con poche opzioni per contenere la diffusione del virus durante la prima ondata, rendendo necessarie misure di confinamento più severe.
Al di fuori dell’Europa, la Corea del Sud è un buon esempio di un paese che è riuscito a controllare l’epidemia da COVID-19 attraverso misure rapide, efficaci e mirate, riuscendo così ad evitare il blocco totale delle attività.
La Nuova Zelanda è stato un altro esempio di successo. In Europa, fino ad ottobre 2020, alcuni paesi come la Finlandia, la Norvegia e l’Estonia sono stati in grado di contenere meglio la diffusione del virus, e di mitigarne le conseguenze economiche, in parte grazie a fattori geografici favorevoli (minore densità della popolazione), ma anche per la tempestiva attuazione di misure di contenimento mirate, e per la forte fiducia e il rispetto di tali misure da parte delle loro popolazioni.
Le persone anziane sono state colpite dal virus in misura sproporzionata; le persone domiciliate nelle residenze sanitarie assistenziali sono stati un gruppo particolarmente a rischio.
Il virus ha colpito in modo sproporzionato le persone anziane e quelle affette da patologie pregresse. In quasi tutti i Paesi, almeno il 90 % dei decessi per COVID-19 si è verificato tra le persone di età pari o superiore a 60 anni. In molti Paesi, circa la metà o più dei decessi per COVID-19 si sono registrati tra le persone domiciliate nelle residenze sanitarie assistenziali (RSA). In molti Paesi, la risposta iniziale al virus si è concentrata sulla protezione dei pazienti e dei lavoratori nelle strutture ospedaliere.
Solo in una fase successiva sono state adottate misure analoghe per proteggere i residenti e i lavoratori nelle RSA. In alcuni Paesi, c’è stato uno ritardo di almeno 2 mesi tra la segnalazione dei primi casi di COVID-19 e l’integrazione di linee guida per la prevenzione delle infezioni nelle RSA. In un quarto dei Paesi per i quali sono disponibili informazioni, ci sono volute due settimane in più per limitare le visite nelle case di riposo rispetto alle restrizioni imposte negli spazi pubblici.
La prima ondata della pandemia ha sottolineato l’importanza fondamentale di proteggere i pazienti anziani e le altre popolazioni vulnerabili dal COVID-19 per ridurre i ricoveri ospedalieri e i decessi.
Vi è stato un chiaro gradiente sociale nelle morti per COVID-19
L’impatto del COVID è stato sproporzionato anche sulle persone povere, le persone che vivono in zone disagiate e le minoranze etniche. Questo dato evidenzia la necessità di una forte attenzione alle politiche volte ad affrontare i determinanti sociali della salute, comprese le politiche sociali ed economiche inclusive e gli interventi al di fuori del sistema sanitario che affrontano le cause alla radice delle disuguaglianze.
Affrontare l’impatto dell’inquinamento atmosferico sulla salute e il benessere
Tra 168 000 e 346 000 morti premature nei Paesi dell’UE possono essere attribuite ogni anno all’inquinamento dell’aria causato da polveri sottili.
Anche se nel 2020 la maggior parte dell’attenzione si è focalizzata sul COVID-19, è importante non trascurare altri fattori di rischio per la salute, compresi i fattori ambientali come l’inquinamento atmosferico.
Nonostante la qualità dell’aria sia migliorata nella maggior parte dei Paesi europei negli ultimi due decenni, i livelli di inquinamento restano al di sopra delle linee guida dell’Organizzazione Mondiale della Sanità (OMS) nella maggior parte dei Paesi, in particolare nelle grandi città. Ciò comporta gravi conseguenze per la salute e la mortalità delle persone.
Nel 2018, in tutti i Paesi dell’UE, una cifra stimata tra168.000 e 346.000 decessi prematuri potrebbe essere ascrivibile attribuibile all’esposizione all’inquinamento atmosferico dovuto alle sole polveri sottili(PM2.5). La mortalità legata all’ inquinamento atmosferico è particolarmente elevata nell’Europa centrale e orientale, a causa del maggiore utilizzo ai di combustibili fossili.
All’interno di ogni Paese, le categorie svantaggiate sono colpite in modo sproporzionato a causa della loro maggiore esposizione all’inquinamento atmosferico e di una maggiore suscettibilità a gravi conseguenze per la loro salute.
L’inquinamento atmosferico causa ogni anno circa 600 miliardi di euro di perdite in termini economici e di benessere nei Paesi dell’UE, pari al 4,9 % del PIL totale nel 2017
Le perdite economiche e di benessere ascrivibili all’inquinamento atmosferico sono notevoli. Le nuove stime dell’impatto del PM2.5 e dell’ozono mostrano che le perdite ammontavano a circa 600 miliardi di euro nel 2017 ovvero al 4,9 % del PIL di tutta l’UE. Ciò è dovuto principalmente all’impatto che questi inquinanti atmosferici hanno sulla mortalità, ma anche alla minore qualità della vita e produttività del lavoro delle persone che vivono con malattie correlate, oltre che all’aumento della spesa sanitaria.
Gli sforzi per ridurre l’inquinamento atmosferico devono concentrarsi sulle principali fonti di emissioni. Queste includono l’uso di combustibili fossili nella produzione di energia, nei trasporti e nel settore residenziale, così come nelle attività industriali e agricole. Il Piano per la ripresa dell’Europa (Recovery plan for Europe) dalla crisi generata dal COVID 19 offre un’opportunità unica per promuovere una ripresa economica verde, integrando le considerazioni ambientali nei processi decisionali, sostenendo così il raggiungimento degli obiettivi dell’UE in materia di riduzione delle emissioni nazionali entro il 2030.
Il settore sanitario stesso può contribuire alla realizzazione di questo obiettivo mettendo in atto misure per ridurre la propria impronta ambientale. Attraverso approcci multisettoriali, le autorità sanitarie pubbliche possono altresì contribuire alle politiche urbane e di trasporto rispettose dell’ambiente, che possono altresì promuovere una maggiore attività fisica.
Ridurre altri importanti fattori di rischio per la salute
Oltre alle questioni ambientali, una serie di fattori di rischio modificabili hanno un impatto importante sulla salute e sulla mortalità delle persone – in particolare il fumo, il consumo di alcol, la cattiva alimentazione, la mancanza di attività fisica e l’obesità.
Il fumo rimane la causa più importante causa di mortalità prematura nell’UE, responsabile di circa 700.000 decessi all’anno
Nonostante i progressi compiuti nella riduzione del tasso di fumatori negli ultimi decenni, il consumo di tabaccoresta il principale fattore di rischio comportamentale per la salute, responsabile di circa 700.000 decessi all’anno in tutti gli Stati membri dell’UE.
Il consumo nocivo di alcol è responsabile di altri 255 000-290 000 decessi all’anno nei Paesi dell’UE. Mentre le politiche di controllo di consumo dell’alcol hanno ridotto il consumo complessivo di alcol in molti Paesi nell’ultimo decennio, il consumo pesante di alcol rimane un problema.
Un terzo degli adulti riferisce almeno un evento di “binge drinking” nell’ultimo mese, e più di un quinto degli adolescenti di 15 anni ha dichiarato di essere stati ubriachi più di una volta nella sua vita.
Più di un adulto su sei è obeso nei Paesi dell’UE e vi sono ampie differenze socio-economiche nei tassi di sovrappeso e obesità
I tassi di obesità negli adulti continuano ad aumentare nella maggior parte dei paesi dell’UE – più di un adulto su sei è obeso nell’UE. L’obesità è anche un fattore di rischio riconosciuto per le complicazioni da COVID-19.
Ci sono grandi disuguaglianze socio-economiche nei tassi di sovrappeso e obesità, spesso a partire dalla giovane età.
Ad esempio, i tassi di sovrappeso e obesità tra i bambini sono circa due volte maggiori tra coloro che vivono nelle famiglie con un reddito più basso rispetto a quelli che vivono nelle famiglie a con un reddito più alto.
Garantire l’accesso universale ed efficace alle cure sanitarie per tutta la popolazione
La maggior parte dei Paesi dell’UE ha raggiunto una copertura universale per una serie di servizi sanitari di base, il che è fondamentale per affrontare con efficacia la pandemia da COVID-19. Tuttavia, la gamma di servizi coperti e il grado di condivisione dei costi variano notevolmente. L’accesso effettivo ai diversi tipi di cure può anche essere limitato a causa della carenza di operatori sanitari, dei lunghi tempi di attesa o delle lunghe distanze di viaggio per raggiungere la struttura sanitaria più vicina.
Nella maggior parte dei Paesi dell’UE, solo una piccola parte della popolazione ha dichiarato di aver avuto necessità di assistenza sanitaria che non sia stata soddisfatta, nel 2018. Tuttavia, questa percentuale era quasi cinque volte superiore tra le famiglie con un basso reddito rispetto alle famiglie con un alto reddito in tutta l’UE nel suo complesso. Inoltre, l’accessibilità economica ai servizi sanitari può essere compromessa quando questi comportano elevati pagamenti diretti a carico dei pazienti. In media, in tutti i Paesi dell’UE, circa un quinto della spesa sanitaria totale è a carico delle famiglie; tuttavia, questa percentuale supera più di un terzo del totale inLettonia, Bulgaria, Grecia e Malta.
In generale, i Paesi che hanno una quota elevata di spese sanitarie dirette(out-of-pocket) registrano anche una percentuale più elevata di popolazione che si trova ad affrontare pagamenticatastrofici per accedere ai servizi sanitari, in particolare tra i gruppi con un basso reddito.
La pandemia da COVID-19 ha evidenziato la carenza di operatori sanitari in molti Paesi e la necessità di meccanismi per mobilitare rapidamente le risorse umane in tempi di crisi.
Sebbene il numero di medici e infermieri sia aumentato nell’ultimo decennio, in quasi tutti i Paesi dell’UE, in molti di essi permangono importanti carenze di personale sanitario.
Tali carenze sono state evidenziate bruscamente durante la pandemia da COVID-19, quando gli operatori sanitari sono stati sottoposti a forti pressioni.
Molti Paesi hanno cercato di mobilitare rapidamente personale supplementare, spesso richiamando operatori sanitari inattivi e in pensione, nonché mobilitando gli studenti in medicina, infermieristica e altri programmi di studio nel campo sanitario, in procinto di concludere i loro studi. Alcuni Paesi sono stati anche in grado di riassegnare parte del personale dalle regioni meno colpite a quelle maggiormente colpite dalla crisi sanitaria.
Questa crisi sanitaria ha messo in evidenza la necessità di creare ulteriori capacità di riserva che possano essere mobilitate rapidamente.
I tempi di attesa per la chirurgia elettiva sono destinati ad aumentare ulteriormente a seguito della pandemia da COVID-19.
I lunghi tempi di attesa per i servizi sanitari come la chirurgia elettiva sono un problema di lunga data in molti Paesi dell’UE.
Anche prima della pandemia da COVID-19, i tempi di attesa per la chirurgia elettiva erano in aumento in diversi Paesi, poiché la domanda di interventi chirurgici aumentava più rapidamente rispetto all’offerta. È probabile che i tempi di attesa aumentino ulteriormente nel breve termine, poiché in diversi Paesi un volume significativo di interventi sono stati rinviati durante la pandemia.
Paesi come la Danimarca e l’Ungheria, che sono riusciti ad ottenere riduzioni continue dei tempi di attesa per molti servizi sanitari elettivi, generalmente organizzano alcuni interventi sul lato dell’offerta e della domanda con un regolare monitoraggio dei progressi.
19 novembre 2020 – Quotidiano sanità



